第十八届东方心脏病学会议(OCC 2024)和世界心脏病学大会(WCC 2024)于 2024 年 6 月 27 日-6 月 30 日在上海国际会议中心召开。
在血栓相关病论坛中,来自上海复旦大学附属中山医院的钱菊英教授就「从指南变迁看冠心病个体化抗栓的发展趋势」一题进行精彩分享。现梳理重点内容如下。
一、
从指南变迁看 CAD 抗栓策略的变化趋势
1
CCS 管理指南变迁
随着循证证据的积累,冠状动脉疾病(CAD)抗栓相关指南持续更新,至2023年,2023 美国心脏协会(AHA)/美国心脏病学会(ACC)慢性冠状动脉疾病(CCD)指南和欧洲心脏病学会(ESC)CAD 抗栓共识两大指南发布。
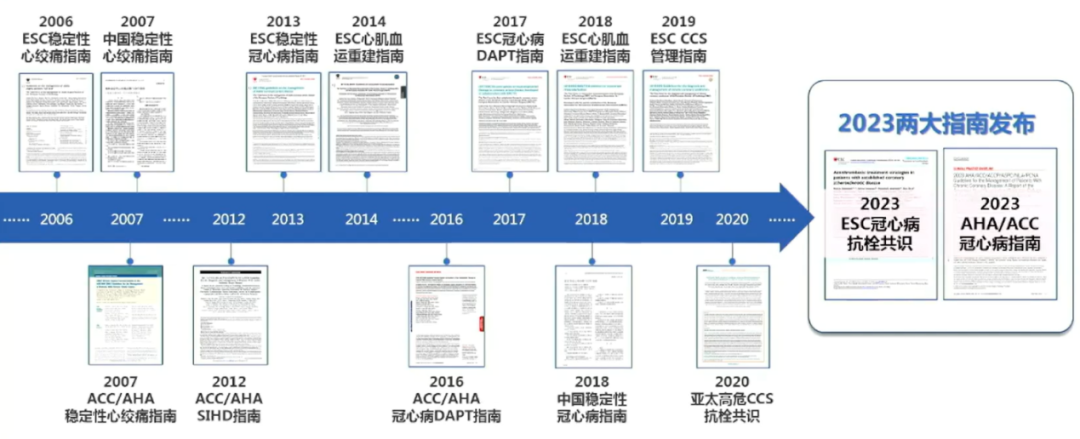
图1:CCS管理指南变迁
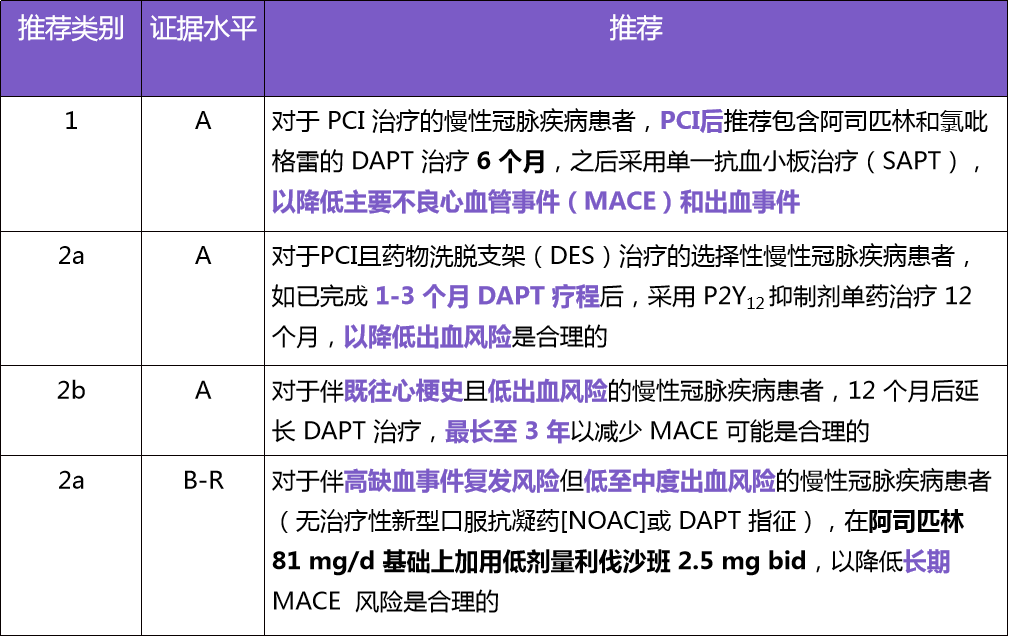
(1)2023 AHA/ACC CCD 指南缩短经皮冠状动脉介入术(PCI)术后双联抗血小板治疗(DAPT)疗程,强调根据缺血/出血风险选择抗栓方案。
表 1:2023 AHA/ACC CCD 指南更新要点
(2)2023 ESC CAD 抗栓共识则强调根据不同临床特征选择抗栓方案。
表 2:2023 ESC CAD 抗栓共识更新要点

2
CAD 抗栓策略变化趋势
(1)CAD 患者 PCI 术后 DAPT 疗程缩短
►① 2011 年及之前(2007 ACC/AHA PCI 指南及 2011 ACC/AHA PCI 指南):
DES 术后 DAPT 至少 12 个月(I 类)
裸金属支架(BMS)术后 DAPT 至少 1 个月,理想是 12 个月(I类)
►② 2016-2018 年(2016 ACC/AHA PCI 指南、2017 ESC 冠心病 DAPT 指南、2018 ESC 心肌血运重建指南及 2018 中国稳定性冠心病[SCAD]指南):
PCI 术后 DAPT 治疗 6 个月(I 类)
►③ 2019 年及之后(2019 ESC CCS 指南、2023 ESC 冠心病抗栓共识及 2023 AHA/ACC CCD 指南):
PCI 术后 DAPT 治疗 6 个月,之后持续 ASA 治疗(I 类)
DES 术后 DAPT 1-3 个月,之后持续 P2Y12 抑制剂单药治疗 12 个月(IIa 类)
(2)依据患者不同临床特征选择抗栓方案
►① 依据患者特征推荐术后 DAPT 疗程
高出血风险(2017 ESC 冠心病 DAPT 指南、2018 ESC 心肌血运重建指南、2019 ESC CCS 指南及 2023 ESC 冠心病抗栓共识):PCI 术后推荐 DAPT 缩短至 1~3 个月;
高缺血且非高出血风险(2023 ESC 冠心病抗栓共识):PCI 术后可考虑DAPT > 6 个月。
►② 依据患者特征推荐不同抗栓方案
高缺血且非高出血风险应考虑 DPI 或 DAPT 强化抗栓(2020 亚太高危 CCS 抗栓共识、2023 ESC 冠心病抗栓共识及 2023 AHA/ACC 冠心病指南):
复杂冠脉病变考虑 DAPT 最长不超过 3 年;
全身多系统复杂 CCS 患者(如合并 PAD、脑卒中或缺血高危因素等)应考虑长期 DPI 治疗
二、
指南变迁中 CAD 抗栓策略变化的原因探寻
趋势一:PCI 术后 DAPT 疗程缩短
1
CAD 患者 PCI 术后 DAPT 疗程缩短的原因
(1)既往研究显示,PCI 术后 DAPT 治疗降低缺血风险的同时增加大出血风险。
(2)近些年来,技术发展(如支架及腔内影像学)带来缺血事件的降低,促使人们越来越关注抗栓方案降低出血策略的探索,例如缩短 DAPT 疗程、降阶治疗等。
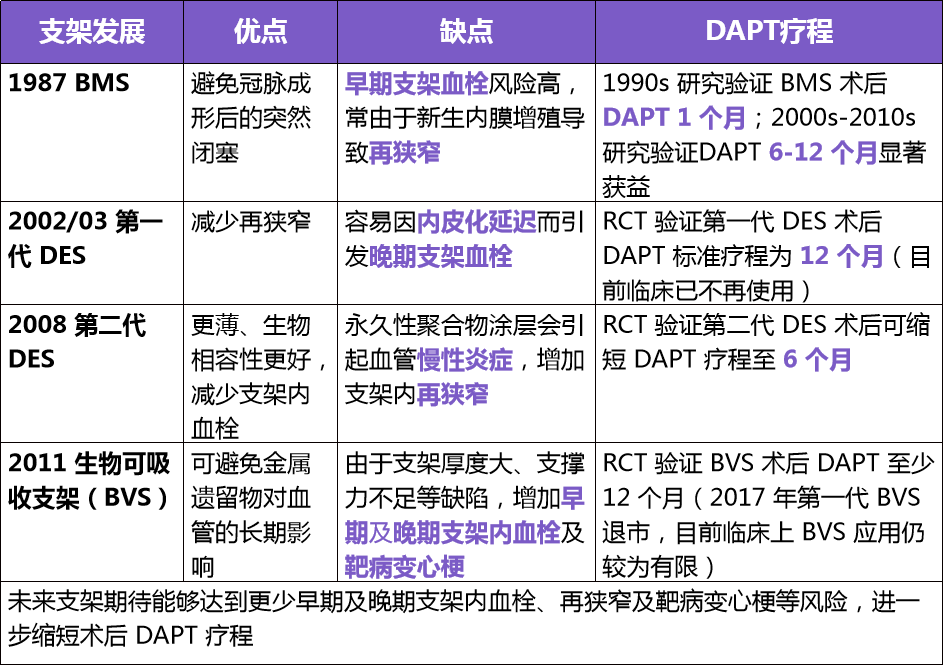
►① 支架发展
一项荟萃分析纳入 2001-2020 年间 5 项评价 PCI 术后 1-3 个月停用 ASA(阿司匹林)、持续 P2Y12 抑制剂治疗的随机对照研究,共包括 32145 例冠心病患者(43.8%为 SCAD,56.1%为急性冠状动脉综合征[ACS]),随访时间 PCI 术后 12-15 个月,结果显示,PCI 术后 DAPT 1-3 个月之后持续 P2Y12 抑制剂单药治疗显著降低大出血风险,且不增加 MACE 风险。
表 3:PCI 支架的发展推动抗栓降低出血策略的探索:缩短 DAPT 疗程
►② 腔内影像学进步
一项荟萃分析显示,与传统血管造影相比,腔内影像为指导的 DES 置入可显著降低缺血事件风险,或可缩短 DAPT 疗程。
2
近些年来,冠心病抗血小板治疗开始更多探索缩短 DAPT 疗程及降阶治疗等降低出血的策略。
趋势二:依据患者不同临床特征选择抗栓方案
1
胸痛中心大大提高 ACS 救治成功率,使得 CCS 人群更加庞大、患者特征也更复杂
一项基于全国医院质量监测系统(HQMS)数据库的回顾性分析纳入 2013-2016 年间全国 746 家医院的 798008 例 ACS 患者,评估胸痛中心认证前与认证后对 ACS 患者预后的影响。结果发现我国胸痛中心建设显著降低了 ACS 患者院内死亡率。近五年,胸痛中心救治胸痛患者超 1200 万例,ACS 例数每年增长超 100 万,成功救治更多 ACS 患者,意味着将来有更多 ACS 转为 CCS 人群,患者特征将更加复杂。
2
CCS/CCD 患者因临床特征不同,导致缺血和出血风险不同
此前 REACH 研究显示,肾功能损害、糖尿病、充血性心衰、多血管床疾病等多种临床合并症会增加冠心病患者残余的 MACE 风险。
后续 PRECISE-DAPT 协作组研究对 8 项多中心随机对照研究进行患者个体水平的汇总分析,共包括 14963 例 DAPT 治疗的冠脉支架术后患者,中位随访 552 天,218 例患者发生院外 TIMI 大或小出血,采用多因素 Cox 回归分析评估 TIMI 大或小出血的影响因素,结果发现年龄(每增加 10 岁)、既往出血、基线 Hb(每降低 1 g/dL)、肌酐清除率(每增加 10 mL/min)等多种因素与 DAPT 治疗 TIMI 出血风险相关。
3
循证研究表明,对于不同临床特征(如不同缺血及出血风险)的患者,不同抗栓方案的获益及风险也不同
(1)高出血风险 PCI 术后 CAD 患者抗栓方案的探索
一项荟萃分析纳入 11 项比较不同 DAPT(≤ 3 个月 vs. ≥ 6 个月)的随机对照研究,共包括 9006 例高出血风险的 PCI 术后患者,主要安全性和疗效复合终点为 PCI 术后 12 个月大出血和临床相关非大出血(MCRB)及 MACE 发生率。结果显示,PCI 术后 DAPT ≤ 3 个月与 ≥ 6 个月相比,显著减少出血(MCRB 降低 24%,大出血降低 20%)及 CV 死亡(降低 21%),且不增加缺血事件。
(2)高缺血风险慢性 CAD 患者抗栓方案的探索
双通道抗栓或延长 DAPT 可降低高缺血风险慢性 CAD 患者的缺血风险,但增加出血风险。
表 4:相关 RCT 研究及结果
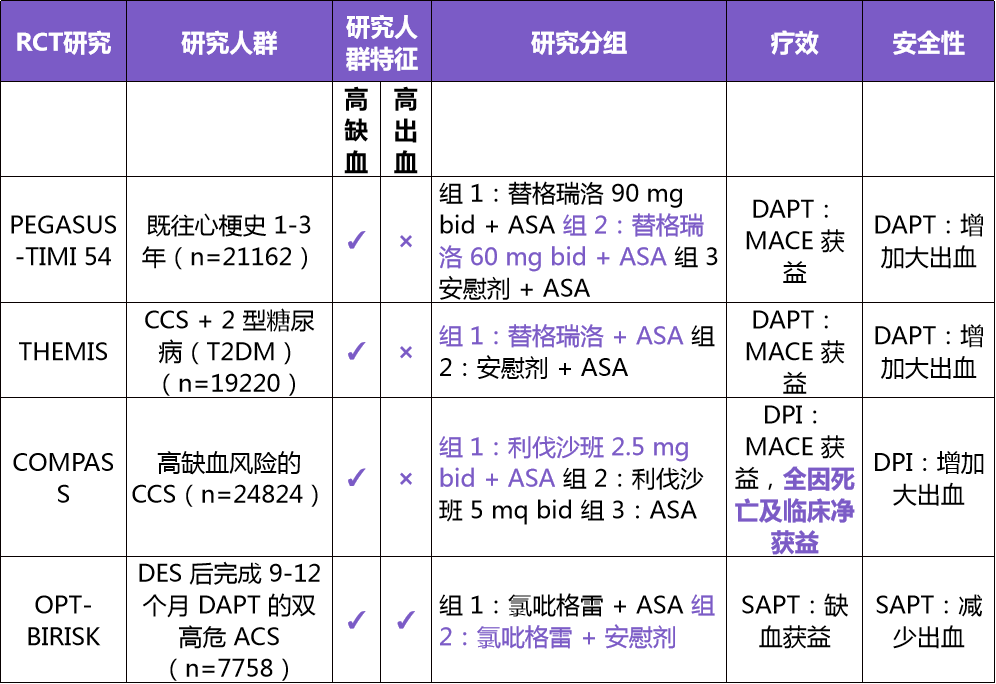
其中,双通道抗栓的理论依据为:冠脉多支病变、糖尿病及PAD可促进血小板激活且使凝血酶增加,双通道抗栓则能够抑制血小板激活及凝血酶生成。
三、
临床实践如何紧贴 CAD 抗栓策略的变化趋势?
1
CAD 患者抗栓治疗前应评估缺血和出血风险
(1)CCS/CCD 患者高缺血风险评估
►① 多血管疾病
下述各项多血管疾病均可直接视为“高缺血风险”:
CCS + 下肢动脉疾病(LEAD)或颈动脉疾病(颈动脉管腔狭窄 > 50%或血运重建术后)
CCS + 缺血性卒中或短暂性脑缺血发作(TIA)
CCS + LEAD或颈动脉疾病(颈动脉管腔狭窄 > 50%或血运重建术后)+ 缺血性卒中或 TIA
►② 单血管疾病(CCS/CCD)
存在下列至少 1 项风险因素即定义为“高缺血风险”:
既往心肌梗死史
既往复杂冠状动脉 PCI 史(复杂冠脉 PCI 指左主干 PCI、分叉病变 PCI、多支血管 PCI、≥ 3 个支架、慢性完全闭塞病变 PCI 或支架总长度 > 60 mm)
多支冠状动脉病变
单支多节段冠状动脉病变
糖尿病
eGFR < 60 mL/min/1.73 m2
微量或大量白蛋白尿
心力衰竭
(2)CCS/CCD 患者高出血风险评估
存在至少 1 项下列风险因素即定义为“高出血风险”:
►① 年龄因素
年龄 ≥ 75 岁且合并下列至少 1 项出血危险素:
eGFR<60 mL/min/1.73 m2
血红蛋白男性 < 130 g/L、女性 < 120 g/L
12 个月内的自发性出血(需住院和/或输血)
长期使用非甾体抗炎药或类固醇
中重度卒中
►② 出血因素
6 个月内的自发出血(需住院和/或输血)
自发性颅内出血史
12 个月内创伤性颅内出血
复发性消化道出血
凝血障碍或慢性出血倾向(出血倾向指皮肤、黏膜和/或组织器官自发性出血或轻微创伤后出血不易自行停止的情况)
血红蛋白 < 90 g/L
►③ 器官因素
严重肝病
需透析或 eGFR < 15 mL/min/1.73 m2 的肾功能衰竭
骨髓衰竭,如中重度血小板减少症(血小板计数 < 50 x 109/L)
6 个月内的中重度卒中
脑血管畸形
与出血风险增加相关的胃肠道疾病(胃肠道疾病如消化道溃疡、炎症性肠病、食管炎、胃炎、胃食管反流病或胃肠道肿瘤等)
12 个月内活动性恶性肿瘤
2
CAD 患者如何制定个体化抗栓方案?
抗栓的目的首先是降低缺血事件,同时平衡出血风险。
(1)低缺血和/或高出血风险的 CCS/CCD 患者:指南一致推荐 SAPT
►① 2023 AHA/ACC 慢性冠心病指南:
对于非高缺血(无既往心梗史、PCI ≤ 6 个月或其他高缺血风险特征)风险或高出血风险的 CCD 患者,推荐 SAPT 以降低 ASCVD 事件(1,A);
对于无近期 ACS 或 PCI 相关 DAPT 适应证的 CCD 患者,不推荐在阿司匹林基础上加用氯吡格雷以降低 MACE 风险(3,A)。
►② 2023 ESC CAD 抗栓共识
对于既往心梗史 > 12 个月、行 CABG 或单纯药物治疗的 CCS 患者,如为高出血风险,推荐 SAPT;
对于行 PCI 的 CCS 患者,如为高出血风险,推荐 1 个月 DAPT 之后采用SAPT 治疗。
►③ 2020 年亚太高危 CCS 抗栓共识
对于低缺血风险或高出血风险的亚洲 CCS 患者,推荐单一抗血小板治疗(SAPT:阿司匹林或氯吡格雷),而不推荐 DAPT(证据水平:高;一致水平:96.0%同意)
(2)高缺血且无高出血风险的 CCS/CCD 患者:指南推荐根据患者临床情况选择 DPI 或 DAPT
►① 冠脉复杂病变:推荐 DAPT 治疗(最长 3 年);
►② 既往心梗史:推荐 DAPT 治疗(最长 3 年)或 DPI 治疗;
►③ 合并全身多系统复杂 CCS/CCD 患者(如合并糖尿病、PAD 或脑卒中):推荐 DPI 治疗。
需要注意的是,DAPT 的获益随时间推移而变化,最大获益是在 PCI 术后的前几个月内降低缺血风险,但随着时间推移,在缺血稳定的情况下,出血风险可能会逐渐增高,指南推荐疗程最长 3 年;而根据 COMPASS 研究数据,DPI 可随时间推移持续降低 MACE,且出血风险未明显增加。
3
CAD 患者完成强制性 DAPT 后的抗栓流程
基于当前指南,CAD 患者在完成必要的 DAPT 疗程后的抗栓方案的选择,个体化是非常重要的。不符合高血栓风险的患者选择 SAPT,符合高血栓风险的患者则应根据既往缺血性卒中、心梗等情况进行个体化的方案选择(图 2)。
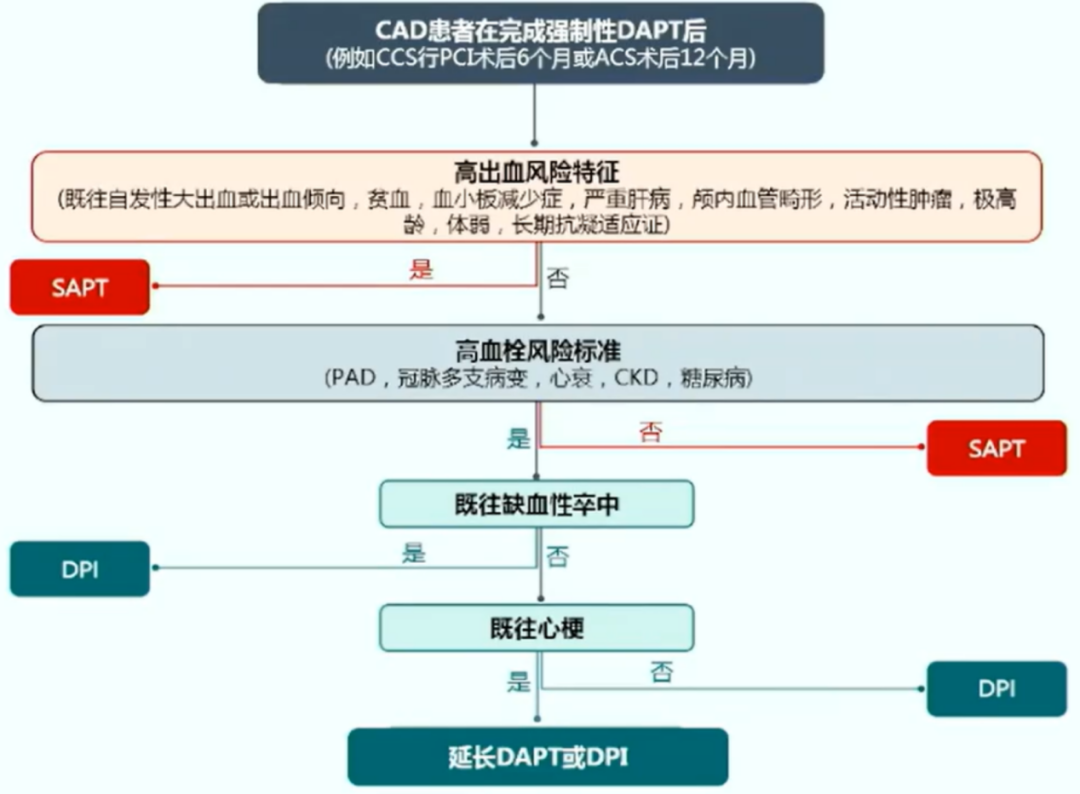
图 2:CAD 患者完成强制性 DAPT 后的抗栓流程
小结
CAD 个体化抗栓策略(包括现有指南推荐抗栓治疗方案)的选择较为复杂(图3),抗栓前要个体化评估患者的缺血和出血风险,并根据缺血、出血风险来个体化制定患者的抗栓治疗方案,才能最终让患者从抗栓治疗中获益。
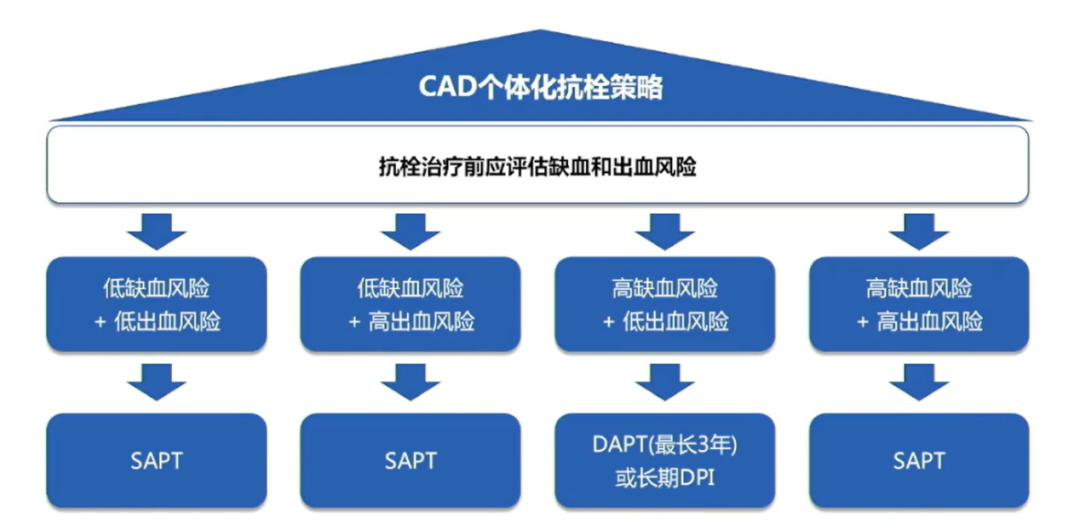
图 3:CAD 个体化抗栓策略
审核专家

钱菊英 教授
二级教授,主任医师,博士生导师
复旦大学附属中山医院副院长,心内科副主任
• 国家放射与治疗临床医学研究中心执行主任
• 上海心血管病临床医学中心副主任
• 上海放射与治疗临床医学研究中心负责人
• 中华医学会心血管病学分会常委
• 中国医促会心血管病分会副主任委员
• 中国医促会心血管健康医学分会副主任委员
• 中国女医师协会心脏与血管专委会副主任委员
• 上海医学会心血管病分会主任委员
• 上海医师协会心血管内科医师分会副会长
• 上海医师协会内科医师分会副会长
• 欧洲心脏病学会 Fellow(FESC)
• 美国心脏病学院 Fellow(FACC)
• 亚太介入心脏病学会 Fellow(FAPSIC)
• 2023 年获评「全国巾帼建功标兵」
•《上海医学》杂志副主编
•《中华心血管病杂志》(网络版)副主编
策划:cc
整理:火日立
未经允许不得转载:澳鸟-全球资讯平台 » 如何制定 CAD 抗栓策略,各大指南比较一文总结|钱菊英教授解读

 澳鸟-全球资讯平台
澳鸟-全球资讯平台









